Olá, tudo bem com vocês? Eu espero que sim!
Em Maio desse ano (deixo o link abaixo) a Sociedade Brasileira de Pediatria (SBP) mudou o ponto de corte da temperatura para a definição da febre.
Alguns meses se passaram e vi que o assunto entrou à tona no noticiário, e então, vim falar um pouco sobre isso, por aqui.
1) Qual a temperatura é considerada como febre?
Atualmente, considera-se febre a temperatura AXILAR a partir de 37,5C.
2) Porque você destacou AXILAR?
Em um texto anterior sobre a febre (Segue o link: https://clinicagoncalves.com/2021/01/12/o-medo-da-febre/), destaquei que a temperatura corpórea é diferente em cada parte do corpo. Por exemplo, na medida retal, se considera febre acima de 38C.
Mais do que isso, nesse novo texto, a SBP reitera a medida da temperatura axilar e, até contra-indica, a utilização de termômetros de infra-vermelho, fora do ambiente hospitalar e também em menores de 1 ano!!!
a SBP contra-indica, a utilização de termômetros de infra-vermelho, fora do ambiente hospitalar e também em menores de 1 ano!!!
3) Então, como o “corte” da febre abaixou, eu devo medicar meu filho o quanto antes? Ou melhor, ir correndo ao médico ou ao PS?
NÃO!
As orientações são as mesmas e recomendo MUITO que leia o texto sobre o medo da febre: https://clinicagoncalves.com/2021/01/12/o-medo-da-febre/ .
Principalmente, a parte final.
Como disse, as orientações são as mesmas: se o seu filho estiver com febre, mas confortável, não é preciso e nem recomendado medicar (ou hipermedicar).
Tente dar um banho, ofertar líquidos e retirar um pouco da roupa e levá-lo para um ambiente mais arejado.
Sinais de alerta:
– Febre acima de 39,5 ºC com tremores de frio
– Abatimento acentuado ou forte indisposição (sonolência e irritabilidade, choro inconsolável ou choramingas, gemência) que não melhoram após o efeito da dose de antitérmico
– Aparecimento de sintomas diferentes
– Febre que ultrapassa três dias completos (em crianças maiores de 3 meses)
4) Mas a febre não controlada, principalmente, alta não aumenta a chance de convulsão?
Não.
A convulsão febril ocorre apenas em crianças com histórico pessoal ou familiar de convulsão febril, em crianças de 6 meses a 5 anos de idade.
E, além disso, mais do que a temperatura absoluta, é ascensão rápida da temperatura que pode causar a convulsão.
A novidade nesse novo texto da SBP (link abaixo) foi que o uso de antitérmico profilático para crianças com histórico de convulsão febril, não mostrou ser efetivo.

Sendo assim, mesmo em crianças com histórico de convulsão febril, o uso do antitérmico profilático não mostrou ser efetivo e, portanto, não há evidência na sua recomendação.
4) E para as vacinas?
A recomendação é a mesma!!!
As vacinas que mais causam reação como a Pentavelante e/ou DTP sofrem forte influência negativa do uso do antitérmico profilático, reduzindo a resposta vacinal.
Costumo dizer para os pais: “digitem no Google Paracetamol e vacina Pentavalente e vejam o resultado”.
Existem vacinas, como a Meningo B, que não sofrem essa influência. Mas são exceções.

5) Qual o melhor antitérmico?
Na realidade, não há um melhor.
Mas sim aquele que a família e a criança se adaptem melhor.
A tríade da Pediatria continua sendo:
- Paracetamol, desde 0 dias de vida
- Dipirona, a partir de 3 meses de vida.
- Ibuprofeno, a partir de 6 meses de vida.
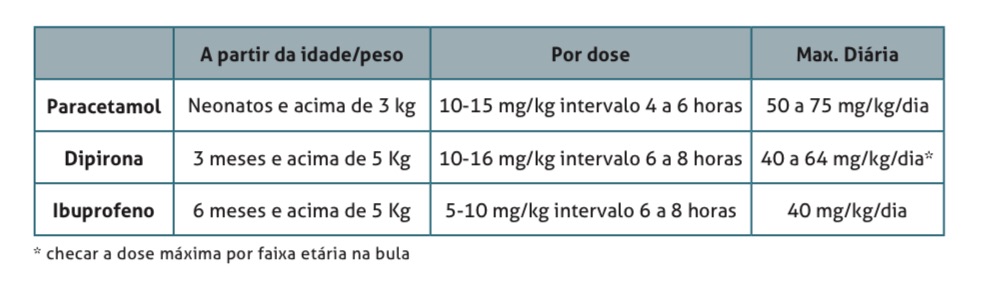
O AAS infantil entrou em desuso devido à possibilidade da Síndrome de Reye. Uma reação grave quando ele é utilizado durante quadros febris infeciosos virais.
6) Entretanto, muito cuidado!!!
Os antitérmicos são absorvidos após 30-60 minutos da ingestão.
Tendo um pico de ação após 2-3h.
Cuidado com a hipermedicação, uso inferior a 4-6 horas, pois pode ocorrer superdosagem (verifique que há uma dose máxima diária, na tabela acima).
Além do uso prolongado ou associado com outras medicações.
A Paracetamol pode causar lesão hepática (no fígado), a Dipirona pode causar reações alérgicas e agranulocitose e o Ibuprofeno, dispepsia, sangramentos gástricos e lesões renais.
A diferença entre o medicamento e o veneno esta justamente na dose.
Lembre-se disso!
Embora pareça controversa, essa nova recomendação surgiu justamente para tranquilizar as famílias.
Vamos lembrar que a temperatura corpórea oscila ao longo do dia em mais de 1C e que a febre, não necessariamente, indica doença em si, mas sim que o corpo está combatendo algo.
Tenha tranquilidade!!!
E não esqueça de ver esse texto sobre o “Medo da Febre”: https://clinicagoncalves.com/2021/01/12/o-medo-da-febre/
Vejo vocês numa próxima.
Até lá!
Dr Vinícius F. Z. Gonçalves- Pediatra e Neonatologista
CLÍNICA GONÇALVES- Deixe a nossa família cuidar da sua.
Fontes:
1. Abordagem da Febre Aguda em Pediatria e Reflexões sobre a febre nas arboviroses- Documento Científico da Sociedade Brasileira de Pediatria. Departamentos Científicos de Pediatria Ambulatorial e Infectologia (gestão 2022-2024). Nº 206, 15 de Maio de 2025. Link: https://www.sbp.com.br/fileadmin/user_upload/sbp/2025/maio/16/24896f-DC_-Abordag_Febre_Aguda_em_Pediatria_e_Reflexoes_VIRTUAL.pdf
2. O Medo da Febre. Clínica Gonçalves. Link: https://clinicagoncalves.com/2021/01/12/o-medo-da-febre/